Portafolios (1er Parcial)
-
Portafolio Grupo 2
*Leer Portafolio*
Portafolio Grupo 5
*Leer Portafolio*
Portafolio Grupo 3
*Leer Portafolio*
*Portafolio Grupo 1*
*Leer Portafoli...
Archive for junio 2013
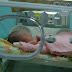
Tétanos neonatal
By : Infectologia 005
Tétanos en el recién nacido (Grupo#5) “Marie
Curie”
Esta
enfermedad puede ser muy grave en el recién nacido, y seguir un curso fulminante debido a la inmadurez del sistema nervioso
central.
En ausencia de la inhibición de los centros superiores, tienen lugar espasmos intensos. Son característicos, la disfagia, los espasmos faríngeos y laríngeos y la hiperpirexia por la inmadurez de los centros termorreguladores.
En ausencia de la inhibición de los centros superiores, tienen lugar espasmos intensos. Son característicos, la disfagia, los espasmos faríngeos y laríngeos y la hiperpirexia por la inmadurez de los centros termorreguladores.
El
periodo de máxima gravedad subsigue a las primeras 48 h que es cuando
ocurre el máximo de mortalidad.
*Espasmos
respiratorios
*
Edema pulmonar
*
Insuficiencia respiratoria superior
*
Bronconeumonía,
*Atelectasia
*Hiperpirexia y deshidratación con desequilibrio humoral.
En ocasiones se
añade un componente ictérico Es importante mantener el estado
de nutrición pues los niños muestran un exagerado catabolismo a
causa de la fiebre, espasmo y rigidez muscular.
*Tratamiento
1- ) Antitoxina: se aplica a la dosis de 10,000 a 20,000 U o gammaglobulina hiper-inmune tetánica.
*Tratamiento
1- ) Antitoxina: se aplica a la dosis de 10,000 a 20,000 U o gammaglobulina hiper-inmune tetánica.
2- ) Antibióticos.
3- ) Cuidados de enfermería permanente.
4- ) Sedación:
a) Se administra ajustando la dosis a su peso.
b-) Se ofrece con cautela para evitar la sobredosificación y la depresión respiratoria.
c-)El medicamento se repetirá periódicamente cada 4 a 6 horas para mantener el estado de sedación del paciente pero sin suprimir sus respuestas motoras al mejorar su estado se disminuye la dosis y la frecuencia de la medicación anticonvulsiva para mantener el estado de sedación.
5- ) Vías aéreas y ventilación
6- ) Hidratación y alimentación:
a-) La hidratación se hará al comienzo por vía EV
b-) La alimentación se reanudara cuando haya pasado el tiempo de las manifestaciones más agudas de la enfermedad. Al inicio, se le administrará agua, después agua azucarada, y luego leche.
Equipo # 5 (“ Marie
Curie”)
Tetanos
By : Infectologia 005
El tétanos o tétano
es una enfermedad provocada por potentes neurotoxinas producidas
por una bacteria,
que afectan el sistema nervioso y genera violentas contracciones musculares.
El agente causal, Clostridium tetani,
es un bacilo anaerobio obligado, grampositivo, móvil,
con una espora terminal de mayor diámetro dándole una
apariencia de baqueta. Sus esporas son estables en condiciones
atmosféricas generales y pueden vivir durante años, excepto que entre en
contacto con oxígeno, o luz solar (que destruye tanto al organismo como sus
esporas en pocas horas). Son resistentes a determinados desinfectantes como fenol, formol y etanol;
pero son destruidas por peróxido de hidrógeno, glutaraldehído y
la esterilización por calor.
ETIOLOGIA
El bacilo libera
dos tóxinas: la tetanolisina y la tetanospasmina. La acción principal de la
tetanospasmina se impone sobre los nervios periféricos del sistema nervioso
central. Hay modificación de proteínas encargadas de la liberación de los
neurotransmisores GABA y Glicina de las células de Renshaw del
asta anterior de la médula espinal.
Debido a que la
tetanospasmina escinde a la proteína sinaptobrevina (que en conjunto con el
calcio ayuda a la fusión de la vesícula sináptica a la membrana pre-sináptica).3 Las
motoneuronas tipo Alfa quedan desinhibidas produciendo contracciones tónicas
sostenidas, y contracciones clónicas o sacudidas, conllevando a dolorosos
calambres musculares.
Cuando disminuye
el potencial redox en
los tejidos, se favorecen las condiciones anaeróbicas y el paso de la bacteria
a la forma vegetativa, la multiplicación bacteriana y
la producción y liberación de toxina.
La toxina
hemolítica y la tetanolisina suelen ser cardiotóxicas, pero de naturaleza
insignificante dados los síntomas típicos de la enfermedad y es muy infecciosa.
SINTOMAS
·
Con frecuencia, el tétanos comienza con espasmos leves
en los músculos de la mandíbula (trismo).
Los espasmos también pueden afectar el tórax, el cuello, la espalda y los
músculos abdominales. Los espasmos musculares de la espalda a menudo causan
arqueamiento, llamado opistótonos.
·
Algunas veces, los espasmos afectan músculos de la
respiración, lo cual puede llevar a problemas respiratorios.
·
La acción muscular prolongada causa contracciones
súbitas, fuertes y dolorosas de grupos musculares, lo cual se denomina tetania.
Estos episodios pueden provocar fracturas y desgarros musculares.
·
Babeo
·
Sudoración excesiva
·
Fiebre
·
Espasmos de la mano o del pie o ambos
·
Irritabilidad
·
Dificultad para tragar
·
Micción o defecación incontrolables
CLASIFICACION
Según la
intensidad de las contracciones aparecen las siguientes formas de tétanos:
·
Leve: rigidez muscular con escasas contracciones
musculares.
·
Moderada: cierre
de la mandíbula con rigidez, dificultad al tragar y contracciones de
los músculos del cuello, espalda y abdomen, fascies tetánica y risa
sardónica.
·
Grave: afectación respiratoria.
Basado a la
patogenia de la enfermedad, se pueden distinguir:
·
Tétanos local: es una forma poco frecuente de la
enfermedad, en la que los pacientes tienen contracción persistente de los
músculos en la misma zona anatómica de la lesión. Las contracciones pueden
persistir durante varias semanas antes de la eventual y gradual disminución de
la sintomatología. El tétanos local es generalmente leve, y sólo alrededor del
1% de los casos son mortales, aunque puede verse precedido por la aparición de
tétanos generalizado.
·
Tétanos cefálico: es una forma rara de la
enfermedad, a veces ocurre asociado con una otitis media, en la que C. tetani está presente en
la flora del oído medio, o bien, después de las
lesiones traumáticas en la cabeza. Se involucran los nervios craneales, especialmente en el
área facial.
·
Tétanos generalizado: es el tipo más común de
tétanos, lo que representa aproximadamente el 80% de los casos. La forma
generalizada por lo general se presenta con un patrón descendente. La primera
señal es trismo, y el llamado espasmo facial o risa sardónica, seguido por la
rigidez del cuello, dificultad para tragar, y la rigidez de los músculos
pectorales y de la pantorrilla. Otros síntomas son temperatura elevada,
sudoración, elevación de la presión arterial y ritmo cardíaco rápido episódica. Los
espasmos pueden ocurrir con frecuencia y una duración de varios minutos con el
cuerpo en la forma arqueada característica llamada opistótonos. Los espasmos
pueden seguir por 3-4 semanas, y la recuperación completa puede tardar hasta
meses.4
·
Tétanos neonatal: es una forma de tétanos
generalizado que ocurre en los recién nacidos. Ocurre en niños que no han
adquirido una inmunidad pasiva porque
la madre nunca ha sido vacunada. Por lo general la infección se produce a
través del muñón umbilical infectado, en particular cuando se corta el cordón
con un instrumento no estéril.
El tétanos neonatal es común en muchos países en desarrollo y es responsable de
alrededor del 14% de las muertes neonatales, pero es muy raro en los países
desarrollados.
CUADRO
CLINICO
Algunos de los
síntomas característicos del tétanos son:
 ·
Rigidez de los músculos y espasmos musculares
(mandíbula, cuya rigidez también se conoce como trismus, cara, abdomen,
miembros superiores e inferiores)
·
Rigidez de los músculos y espasmos musculares
(mandíbula, cuya rigidez también se conoce como trismus, cara, abdomen,
miembros superiores e inferiores)
·
Fiebre y pulso rápido
·
Dificultad para tragar
·
Apnea
·
Contracción del cuerpo entero de tal manera que se
mantiene encorvado: hacia atrás (Opistótonos), o bien hacia adelante
(emprostótono).
DIAGNOSTICO
DIFERENCIAL
El tétanos tiene
elementos clínicos que pueden hacer confundirlo con otras patologías, entre
ellas:
·
Tetania hipocalcémica.
·
Reacciones distónicas de
las fenotiazinas.
·
Hiperventilación por ataques de histeria.
·
Encefalitis grave
·
Mal de rabia
Intoxicación por estricnina
TRATAMIENTO
La herida se debe
limpiar bien y eliminar la fuente de la toxina, retirar el tejido muerto y
dejar expuesto al aire ya que el oxígeno mata
a las bacterias anaeróbicas. La penicilina (o tetraciclinapara pacientes alérgicos)
ayuda a reducir la cantidad de bacterias pero no tienen ningún efecto en la
neurotoxina que producen. Hoy en día se recomienda el empleo de Metronidazol en
reemplazo de la penicilina, ya que esta última posee efecto antigaba que podría
tener actividad sinergica con la toxina tetanica. También se debe administrar inmunoglobulina humana
antitetánica para neutralizar la toxina circulante que aún no se ha unido a las
terminaciones nerviosas, o suero antitetánico.
Equipo # 4 ( Dr. Arturo Grullon)
SEGUNDA PARTE
SEGUNDA PARTE
Pronostico.
El tétanos es una enfermedad muy grave, con
alto índice de mortalidad actualmente entre los 7 a 10 primeros días.
1- Incubación: El pronóstico empeora en la medida que se acorta el periodo
de incubación.
2- Edad: Las edades extremas de la vida, tienen un pronóstico
desfavorable. El tétanos en el recién nacido también lleva implícito el peor pronóstico,
dentro de la edad pediátrica.
3- Generalización: El tétanos que exhibe rápidamente intensas contracturas
espasmos generalizados, tiene peor pronóstico.
4- Puerta de entrada:
a)
Umbilical: Mas del 90% de
letalidad.
b)
Inyecciones: Mas del 80% de
letalidad.
c)
Quirúrgico: 50% de letalidad.
d)
Traumatismo: 10 a 30 de letalidad.
5- Por fiebre: Si existe temperatura alta, tiene peor pronóstico.
6- Sepsis grave sobreañadida: como en el caso del tétanos del recién
nacido que tiene puerta de entrada umbilical, a través de la cual se puede
desarrollar septicemia.
7- Asimismo, condicionan gravedad: Las obstrucciones de las vías aéreas
por secreciones, asfixia por laringospasmo, anoxia prolongada, atelectasia y
neumonía.
TRATAMIENTO.
1-Eliminar clostridium tetani, para que no
libere exotoxinas.
2-Inactivar la toxina circulante.
3-Dar tratamiento de sostén al paciente.
4-Un especializado en esta enfermedad
atenderá al paciente, ya que la
asistencia y vigilancia debe ser técnica y experta.
5-La manipulación al paciente será mínima. Se
debe mantener en un habita con pocas
luz, sin ruidos, de preferencia con aire acondicionado, para disminuir la
hiperhidrosis propias de ese estado, así como la hiperpirexia. Es de señalar que los estímulos más
insignificantes pueden desencadenar una crisis de espasmo y convulsiones sobre
el estado ya existente.
6-Evitar la acumulación de secreción en las
vías respiratorias, la distensión vesical, la producción de impacto fecal, así
como la distención gástrica.
7-La fiebre dificulta el control de los
espasmos y se debe vigilar.
8- Mantener un correcto balance hidroelectrolítico
y acidobasico por vía parenteral.
9-No usar la vía oral mientras se mantenga el
peligro de vómitos.
Mantener un estado nutricional adecuado, vigilar
el aporte calórico y proteico que permita compensar las pérdidas sufridas.
Posteriormente se puede pasar a la
alimentación oral por catéter nasogastrico a fin de controlar la hidratación y
alimentación a través de este. Ofrecer
los alimentos en pequeñas cantidades y de manera repetida, para evitar la
distención gástrica, que puede crear o acentuar
el compromiso respiratorio.
Evitar mediante un aislamiento adecuado, la
infección del paciente.
Traqueostomia: La combinación de sedación profunda,
laringoespasmo, acumulación de secreciones y dificultad a la deglución dan por
resultado la obstrucción de las vías aéreas.
Oxigeno: Debe ser administrado,
preferentemente con un aparato de
presión positiva intermitente.
Cambio de posición, Al evitar la hiposiasis,
se hace la profilaxis de la afección pulmonar, así como de la escara.
Sedación previa del paciente, antes de toda
intervención quirúrgica (sobre el área
lesionada) o cualquier proceder técnico o terapéutico, pues esto puede
desencadenar una crisis. Se debe aprovechar esta sedación para cateterizar la
vejiga, combatir la constipación etcétera.
Aspiraciones frecuente para mantener permeable
las vías aéreas.
Tratamiento de la herida: Cuando este
indicado, se realizara con anestesia local con técnica aséptica.
Tratamiento
con antitoxina:
a-
Antitoxina tetánica, previa prueba
de sensibilidad, en dosis de 100,000U dividida en 50,000U, por vía EV. Y 50,000u, por vía IM: la primera diluida en solución de
dextrosa al 5% o salina (300ML) a goteo
lento.
b-
Después de la inyección de
antitoxina tetánica, se puede infiltrar
5000ª 10,000U de la antitoxina alrededor
de la herida.
Si se dispone de gammaglobulina hiperinmune, esta se
empleara, en vez de la antitoxina, en
dosis única de 3000 a 6000U, por vía IM, aun hasta 40,000U.
Terapéutica
antibacteriana:
a-La penicilina se utilizara a la dosis de 100,000a 1,
000,000U/KG/24h, sin pasar de 10, 000,000U, que se administrara en
venoclisi, durante 10 a 14 días.
b-Otros antibióticos serán considerados para el control de
infecciones secundarias si es necesario.
c-Si hubiera historia de sensibilidad a la penicilina, se
podrá utilizar tetraciclina o eritromicina, en dosis de 30 a 50 mg/kg/24h.
Empleo de sedantes: Se utilizara uno de estos.
-
Fenobarbital: 3 a 6 mg/kg. Por vía
IM, para promover una buena sedación inicial.
-
Paraldehído: De 0.15 a 0.2ml/kg
por vías rectal, IM.
-
Diazepam: 1mg/kg, sin pasar de 10
mg dividida en 4 o 6 subdosis.
-
Hidratos de cloral: 25mg/kg/24h,
por vía oral o rectal.
-
Epidemiologia.
El reservorio es el conducto intestinal de los animales,
especialmente el de los caballos: También el del hombre. La fuente inmediata de
infección esta en el suelo, el polvo de la calle y las heces humanas y de los
animales.
Transmisibilidad.
No se trasmite directamente de persona a persona. Las
esporas tetánicas entran en el cuerpo a través de una herida o quemadura que
promueven condiciones de anaerobiosis. El tétanos del recién nacido, como hemos
dicho se origina casi siempre, por infección del ombligo no cicatrizado.
Susceptibilidad y resistencia.
La susceptibilidad es general. El toxoide tetánico produce
inmunidad activa duradera, y la antitoxina, inmunidad pasiva muy transitoria.
El recién nacido tiene inmunidad relativa trasplacentaria en la madre inmunizada.
Medidas de control.
Medidas preventivas.
1-
Educación sanitaria sobre el
peligro de determinados tipos de
lesiones o heridas.
2-
Utilidad de la inmunización
sistemática con toxoide tetánico.
3-
Necesidad de administrar ante toda
herida tetanigena un refuerzo en personas previamente inmunizadas, o
administración pasiva con antitoxina tetánica, conjuntamente con el inicio de
la inmunización activa con toxoide para prevenir el tétanos.
4-
Inmunización activa a toda la
población, comenzando preferentemente en el primer año de la vida.
5-
Reactivación con toxoide tetánico,
fluido, preferentemente, en personas previamente inmunizadas, frente a toda
herida o quemadura que promueva condiciones de anaerobiosis. En casos de no
inmunización previa, administrar antitoxina tetánica, conjuntamente con el
inicio de la inmunización activa con toxoide.
6-
Limpieza completa de toda herid, y
eliminación de materias extrañas, con desbridamiento. Cuando sea necesario.
Control del paciente, de los contactos y del medio ambiente
inmediato.
-
Notificación al área de salud.
-
Aislamiento: Ninguno.
-
Desinfección concurrente: Ninguna.
-
Inmunización de contactos:
Ninguna.
-
Investigación de contactos y
fuentes de infección: Se debe investigar las circunstancias en que fue
ocasionada la herida. En el tétano del recién nacido es necesario averiguar,
cuidadosamente, las condiciones del parto y atención al niño y en particular,
los métodos empleados para atender la
herida umbilical.
-
Medidas internacionales.
Se recomienda inmunización activa para los viajeros
internacionales.
Tétanos en el recién nacido.
La enfermedad es muy
severa en el recién nacido, y, generalmente, sigue un curso fulminante, en
parte se debe a la inmadurez del sistema nervioso central. En ausencia de la
inhibición de los centros superiores, tienen lugar espasmos intensos.
Son típicos la disfagia, los espasmos faríngeos y
laríngeos y la hiperpirexia por la
inmadurez de los centros termorreguladores.
El periodo de máxima gravedad subsigue a las primeras 48h,
que es cuando ocurre el máximo de mortalidad. La evolución fatal está determinada
por: espasmos respiratorios, edema pulmonar, insuficiencia respiratoria
superior, bronconeumonía, ateletacia, hiperpirexia y deshidratación con
desequilibrio humoral. En ocasiones se añade un componente ictérico.
Tratamiento.
1-
Antitoxina: Es altamente
antigénica, neutraliza la toxina, pero no previene la germinación de las
esporas y la multiplicación de los bacilos en los tejidos, se aplica a la dosis
de 10,000 a 20,000U o bien gammaglobulina hiperinmune tetánica.
2-
Antibióticos.
3-
Cuidados de enfermerías
permanentes.
4-
Sedación:
-Se administra ajustando las dosis a su peso.
-Se ofrece con cautela para evitar la sobredosificación y
la depresión respiratoria.
-El medicamento se repetirá periódicamente cada 4 a 6h,
para mantener el estado de sedación pero
sin suprimir su respuesta motora.
5- Vías aéreas y
ventilación: El lactante permanecerá, preferentemente en una incubadora con
niveles constantes de oxigeno (40%), temperatura ambiental y atmosfera húmeda.
En el pecho del niño se fija un estetoscopio torácico para permitir la observación y estudios de la respiración.
6-Hidratacion y alimentación.
a)
Hidratación se hará al comienzo,
por vía EV.
b)
La alimentación se reanudara
cuando haya pasado el tiempo de las manifestaciones mas agudas de la
enfermedad, lo que estará indicado por la menor necesidad de la medicación
anticonvulsiva y una reducción en la respuesta a los estímulos.
c)
El factor más importante es la
atención constante y experta.
Tétanos - Tétanos Neonatal (Equipo 2)
By : Infectologia 005
Tétanos Neonatal
La enfermedad es muy severa en el recién nacido y, generalmente, sigue un curso fulminante, en parte se debe a la inmadurez del sistema nervioso central.
En ausencia de la inhibición de los centros superiores, tienen lugar espamos intensos.
Son típicos la disfagia, los espamos faringeos y laríngeos y la hiperpirexia por la inmadurez de los centros termorreguladores.
El periodo de máxima gravedad subsigue a las primeras 48 horas que es cuando ocurre el máximo de mortalidad. La evolución fatal esta determinada por espasmos respiratorios, edema pulmonar, insuficiencia respiratoria superior, bronconeumonia, atelectasia, hiperpirexia y deshidratacion con desequilibrio humoral.
En ocasiones se añade un componente ictérico Es importante mantener el estado de nutrición pues los niños muestran un exagerado catabolismo a causa de la fiebre, espasmo y rigidez muscular.
*Tratamiento
1.) Antitoxina: es altamente antigenica, neutraliza la toxina, pero no previene la germinacion de las esporas y la multiplicación de los bacilos en los tejidos, se aplica a la dosis de 10,000 a 20,000 U o bien gammaglobulina hiperinmune tetánica.
2.) Antibióticos.
3.) Cuidados de enfermería permanente.
4.) Sedacion:
-Se administra ajustando la dosis a su peso
-Se ofrece con cautela para evitar la sobredosificacion y la depresión respiratoria.
-El medicamento se repetirá periódicamente cada 4 a 6 horas para mantener el estado de sedacion del paciente pero sin suprimir sus respuestas motoras al mejorar su estado se disminuye la dosis y la frecuencia de la medicación anticonvulsiva para mantener el estado de sedacion.
5.) Vías aéreas y ventilación El lactante permanecerá preferentemente en una incubadora con niveles constantes de oxigeno (40%), temperatura ambiental y atmósfera húmeda En el pecho del niño se fijara un estetoscopio torácico para permitir la observación y estudio de la respiración Si se observara compromiso respiratorio se administrara aspiración faríngea a través del tubo de la traquea, ostomia, la cual es una medida obligada.
6.) Hidratacion y alimentación:
-La hidratacion se hará al comienzo por vía EV
-La alimentación se reanudara cuando haya pasado el tiempo de las manifestaciones mas agudas de la enfermedad, lo que estará indicado por la menor necesidad de la medicación anticonvulsiva y una reducción de la respuesta a los estímulos Al inicio, se le administrara agua, después agua azucarada, y posteriormente leche.
-El factor mas importante es la atención constante y experta.
Esmeralda Peralta
Dilenia Sanchez
Tétanos
Es una enfermedad aguda producida por la tetanospasmina, poderosa neurotoxina elaborada por Clostridium tetani cuando prolifera en medios anaerobios en el sitio de una lesión, y que se caracteriza por la presencia de espasmos musculares muy intensos e intermitentes y de una marcada rigidez generalizada.
*Historia
Esta afección se conoce desde los primeros tiempos de la humanidad y ha sido identificada con facilidad en todas las épocas por su síntoma predominante en la mayoría de los casos: el trismo (contracción tónica de los músculos masticadores, que produce la oclusión forzosa de la boca). De naturaleza desconocida, la enfermedad fue considerada como consecuencia frecuente de los traumatismos de guerra, hasta que Nicolaier demostró su carácter infeccioso (1884) y Kitasato, unos años más tarde, logró aislar y cultivar su agente causal. Trabajando con la toxina tetánica, Behring descubrió la inmunización de animales por dosis progresivas y, por último, Ramón preparó la anatoxina o toxoide que produce la inmunización en el humano.
*Etiología
El agente causal, como se ha dicho, es Clostridium tetani, germen oportunista no invasivo, grampositivo, anaerobio, móvil, flagelado, esporulado, que habita en la tierra, y en el intestino del hombre y de los grandes herbívoros.
Su forma de reproducción y de resistencia, que es la espora tetánica, tiene cuerpo hemisférico, aparece en uno de los extremos del bacilo y es muy resistente a todos los antisépticos usados de manera habitual en clínica, así como a la luz, el calor y demás agentes físicos.
El bacilo elabora una exotoxina extremadamente potente, de gran peso molecular y de naturaleza proteica denominada tetanospasmina, que es la responsable de las manifestaciones clínicas, y una hemolisina sin importancia clínica.
*Patogenia
La toxina tetánica (tetanospasmina), una vez liberada, se fija a las terminaciones de la neurona motora periférica, penetra el axón y por una vía intraneuronal retrógrada es transportada al cuerpo de las células nerviosas de la médula espinal y del tallo cerebral, y bloquea la glicina, inhibidora neurotrasmisora, y el ácido gamma-aminobutírico. Al disminuir la inhibición, aumenta la frecuencia de descargas de la neurona motora durante el reposo y se origina la rigidez.
*Anatomía patológica
Aunque en el tétanos no se producen lesiones anatómicas características, se describen en los músculos la degeneración cérea de índole tóxica y lasrupturas fibrilares con hemorragias ocasionadas por las contracturas, y en el sistema nervioso, tumefacción de las neuronas con cromatólisis y desplazamiento del núcleo.
*Cuadro clínico
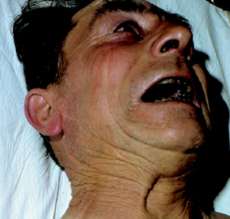
Existen cuatro formas clínicas de esta enfermedad: local, cefálica, neonatal por contaminación a través del cordón umbilical y generalizada. Sólo se describirá la última, por ser la más frecuente. Tres síntomas con valor diagnóstico resumen el cuadro clínico del tétanos generalizado: las contracturas musculares, las actitudes viciosas y los espasmos musculares paroxísticos.
-Contracturas musculares. Los músculos se contraen, se endurecen, aumentan de volumen y ponen en tensión los tendones terminales, si los tienen. Las contracturas fijas, permanentes, progresivas en el tiempo hasta alcanzar su máximo, según la gravedad del caso, ocurren en segmentos corpóreos completos y afectan tanto a los músculos agonistas como a los antagonistas, por lo cual nunca hay desplazamiento articular; son, por lo tanto, contracturas esencialmente tónicas.
En la inmensa mayoría de los casos comienzan por el trismo, pasan al cuello, aunque no siempre a la faringe; a veces hasta el cutáneo del cuello, luego toman los músculos de los canales vertebrales, masas lumbares, tórax, pectorales, intercostales, raíces de los miembros y finalmente partes distales de éstos hasta llegar en los casos graves a las falanges.
-Actitudes viciosas. Las contracturas descritas predominan por lo común sobre determinados grupos musculares, los cuales atraen a sus antagonistas, y el segmento corporal aparece así deformado de acuerdo con el grupo muscular que prevalezca, de manera que pueden aparecer las actitudes viciosas siguientes:
1. Opistótonos. Todo el cuerpo está arqueado hacia atrás, hasta el extremo de casi tocarse el occipucio con los talones; es, sobre todo, frecuente en jóvenes.
2. Emprostótonos o tétanos en bola. Característico de los niños pequeños, por enrollamiento del cuerpo sobre el plano anterior.
3. Pleurostótonos. Arqueamiento sobre uno de los costados. Se presenta en raras ocasiones.
4. Ortostótonos. Es el más frecuente de todos. El cuerpo se mantiene recto, envarado, rígido, aunque la columna cervical y la lumbar presentan cierto grado de opistótonos.
Por lo general, los pies se colocan en varo equino. Todas las actitudes viciosas presentan fases de exageración durante las crisis espasmódicas.
-Espasmos musculares paroxísticos. No son más que exacerbaciones intermitentes de las contracturas tetánicas, a menudo inducidas por estímulos sensoriales, que se producen a un ritmo de tiempo determinado según la gravedad del caso, durante las cuales los músculos ya endurecidos se vuelven aún más duros y exageran la actitud a que habían llevado el segmento corporal. Se mantienen así por espacio de 5, 10 o 15 s, difícilmente durante 1 min o más, y luego con rapidez vuelven a su estado anterior. Este paroxismo alcanza por lo general a todos los músculos contraídos y otros que hasta ese momento no parecían afectados.
-Exámenes complementarios
No hay datos de laboratorio que ayuden al diagnóstico del tétanos. El aislamiento de las formas esporuladas del bacilo en la herida no garantiza el diagnóstico de certeza, ya que puede formar parte de la flora normal del hombre.
-Diagnóstico
Los datos positivos de diagnóstico son el trismo, las contracturas con las características señaladas y los espasmos musculares paroxísticos. El diagnóstico diferencial sólo habrá que establecerlo en las formas incipientes y en las localizadas, pues el tétanos en período de estado es inconfundible.
Una vez eliminada cualquier causa local que justifique el trismo, como lesiones del cordal, de la articulación temporomaxilar, adenitis cervical, etc., su presencia equivale a tétanos, ya que muy pocas afecciones lo producen de manera clara y permanente, lo que ha permitido expresar que puede haber tétanos sin trismo, pero no trismo sin tétanos. Sin embargo, debe recordarse que las fenotiazinas y la metoclopramida, de uso tan frecuente, pueden causarlo.
Las contracturas se suelen presentar en innumerables afecciones neurológicas, como meningitis, encefalitis, epilepsia, etc., pero en ninguna de ellas tienen las características descritas, ni la evolución y el orden de aparición.
-Complicaciones
Las principales complicaciones son: asfixia por espasmo de la musculatura respiratoria y laríngea, neumonía, tromboembolismo pulmonar, arritmia cardíaca y úlceras de decúbito.
-Pronóstico
No cabe dudas de que el soporte respiratorio, la aplicación de la ventilación mecánica, la disponibilidad de personal experto y de otros recursos asistenciales, han mejorado de manera extraordinaria el pronóstico del tétanos. No obstante, éste sigue siendo grave en el neonato y en el anciano. Otros elementos que permiten establecer el pronóstico son:
1. Tiempo de incubación: Constituye uno de los factores más confiables. La experiencia demuestra que el pronóstico resulta tanto más grave cuanto más corto es dicho período.
2. Rapidez de instalación de los signos clínicos: Constituye un elemento de gran valor pronóstico. El tétanos que se completa en las primeras 24 h, con trismo absoluto, contracturas más o menos generalizadas y aparición de los primeros paroxismos espasmódicos, es casi seguro un tétanos mortal.
3. Ausencia de trismo: Representa un buen signo y acompaña por lo general a las formas benignas.
Los tétanos parciales o localizados, poco frecuentes, son casi siempre curables.
-Tratamiento
Como el tétanos, una vez adquirido, no tiene tratamiento específico, se hará referencia primeramente a su profilaxis, única forma de evitar el elevado índice de mortalidad que tiene esta grave enfermedad.
-Tratamiento profiláctico
En Cuba, según el Programa Nacional de Inmunización, se aplica el siguiente esquema de vacunación contra el tétanos: 0,5 ml de toxoide tetánico IM, en combinación con el toxoide diftérico y la vacuna contra la tosferina, a los 2, 4 y 6 meses de edad, y se reactiva a los 15 meses; después, a los 5 o 6 años, se administra sólo con el toxoide diftérico. Luego se reactiva el toxoide tetánico a los 13 o 14 años y a partir de ahí, cada 10 años hasta los 55; posteriormente se reactivará cada 5 años. A las mujeres embarazadas se les reactiva a las 26 semanas de gestación con el objetivo de evitar el tétanos neonatorum. Si se tratara de un individuo no incluible en el esquema anterior, el tratamiento variará de acuerdo con las posibilidades siguientes.
1. Individuo no vacunado ni expuesto a la infección: Vacunación con toxoide tetánico precipitado por alumbre, 1 ml por vía IM de inicio; repetir la dosis a las 4 semanas, luego al año y después cada 5 años.
2. Individuo no vacunado y expuesto:
a) Inmunoglobulina humana antitetánica, de 250 a 400 U por vía IM, de una sola vez. De no disponerse de esta inmunoglobulina, utilizar antitoxina tetánica, de 5 000 a 10 000 U por vía IM, de acuerdo con la mayor o menor exposición de las heridas, previa prueba intradérmica.
b) Cura local de las heridas incluyendo las medidas quirúrgicas si éstas lo requieren.
c) Penicilina G benzatínica, 1 200 000 UI por vía IM.
d) Iniciar vacunación.
3. Individuo vacunado y expuesto: reactivar con toxoide fluido, 1 ml por vía IM.
-Tratamiento de la enfermedad
La experiencia ha demostrado que el paciente tetánico debe ser tratado en servicios especializa dos, con instalaciones adecuadas y personal adiestrado, pues el tétanos grave requiere del uso de relajantes musculares, respiradores mecánicos a presión positiva intermitente y anticoagulantes. En cualquier circunstancia, el tratamiento se fundamenta en las medidas siguientes:
1. Inmunoterapia. Inmunoglobulina humana antitetánica, de 3 000 a 6 000 U por vía IM, de una sola vez. De carecer de dicho producto, se infiltran en corona y en profundidad, de 40 000 a 60 000 U de antitoxina tetánica, alrededor de la puerta de entrada, previa prueba de sensibilidad, y 100 000 U disueltas en 500 ml de dextrosa al 5 %, a pasar en 4 h, durante 2 o 3 días seguidos.
2. Administración de antibióticos. Penicilina cristalina, 1 000 000 UI por vía EV cada 6 h, o tetraciclina, 250 mg cada 6 h por la misma vía.
3. Sedación del enfermo. Pentotal sódico, 1 g en 500 ml de dextrosa al 5 % graduando el goteo según las contracturas y espasmos musculares. Algunos autores recomiendan el uso del diazepam, en la dosis de 5 a 10 mg por vía EV, cada 4 o 6 h. Debe recordarse que este medicamento en altas dosis puede inducir una acidosis láctica. Otros aconsejan la cloropromacina, 25 mg por vía IM o EV, cada 6 h.
4. Otros cuidados de orden general:
a) Alimentación por sonda de Levine; de no ser posible, acudir a la vía parenteral.
b) Cateterismo vesical en caso necesario.
c) Eliminación de todo estímulo de cualquier tipo (ruidos intempestivos, conversaciones, etc.) que pueda desencadenar o exacerbar las crisis de espasmos musculares.
d) Atención especial al mecanismo respiratorio del paciente y acudir a la traqueostomía si fuera necesario.
e) Vigilar las alteraciones del equilibrio hidromineral.
f) Garantizar la administración de 3 000 calorías diarias, como mínimo.
5. Tratamiento quirúrgico de la puerta de entrada. Junto con las medidas señaladas, se dedicará el mejor cuidado desde el primer momento al tratamiento y la limpieza meticulosa de la herida que ha servido de puerta de entrada, con el fin de eliminar los tejidos mortificados y los cuerpos extraños que puedan encontrase en ella.
Equipo 2 ( Alexander Fleming)
Tag :
tetanos,