Portafolios (1er Parcial)
-
Portafolio Grupo 2
*Leer Portafolio*
Portafolio Grupo 5
*Leer Portafolio*
Portafolio Grupo 3
*Leer Portafolio*
*Portafolio Grupo 1*
*Leer Portafoli...
Archive for agosto 2013
Antibioticos
By : Infectologia 005
Antibioticos
Penicilinas
Las
Penicilinas son el grupo de antibióticos más importantes. Varias de ellas
poseen ventajas únicas y son drogas de elección para muchas enfermedades
infecciosas.
Las dos
especies de hongos, más conocidos, y más utilizados, para la extracción de
penicilina
son el Penicilium notatum, y Penicilium chrisogenum, especialmente éste
último,
del cual una cepa mutante por exposición a los rayos x, produce una cantidad
más elevada de Penicilina. La penicilina, se obtiene en la actualidad de
cultivos sumergidos en tanques de 30.000 a 60.000litros de un medio de cultivo
líquido, que luego se filtra, extrayéndose la penicilina del filtrado con
disolventes orgánicos a un pH determinado. En 1949, los métodos defermentación
mejoraron significativamente, disponiéndose desde entonces de cantidades
ilimitadas para su uso.
La
penicilina natural que ganó preferenciamédica, es la Bencilpenicilina
o penicilina G, ha demostrado ser superior a lasotras y por lo tanto es la más
utilizada .
REACCIONES
ADVERSAS
Las penicilinas
poseen menor toxicidad que cualquier otra droga. El efecto colateral más
importante consiste en las reacciones de hipersensibilidad, que es el efecto adverso
más frecuente y hace que las penicilinas sean la causa mas común
de
alergia por drogas.
icas
deben considerarse en lo referente a hipersensibilidad alérgica a las
penicilinas:
1)
Ocurren en cualquier dosis
2) la
reacción alérgica, es mayor al recibir la segunda dosis, en general .
3) En
otros casos, menos frecuentes, la reacción alérgica, es leve o nula, después
de
recibir la 2a o 3er dosis.
4) las
reacciones de hipersensibilidad alérgica, pueden aparecer sin exposición
previa
conocida a la penicilina, aunque la presencia de anticuerpos, sea sin dudas,
la
consecuencia de contactos previos(hongos del género penicilium en alimentos,
presencia de penicilina en la leche de vaca , hongos del género penicilium en
la
piel,
etc).
5) En
muchos casos de reacciones alérgicas leves moderadas, hay una tendencia a
su
desaparición progresiva sin necesidad de interrumpir el tratamiento (importante
para el
tratamiento de la sífilis).
6) En
muchos casos de reacciones alérgicas graves, se debe suspender la penicilina, y
solo en casos muy raros se debe prohibir su uso.
7) Las
reacciones anafilácticas, son menores por vía oral, que por vía parenteral.
CLASIFICACIÓN
Y ESPECTRO ANTIMICROBIANO
1)
GRUPO PENICILINA G:
Principalmente
activas contra cocos Gram
+ y
Gram -; y sobre bacilos Gram +. Son
destruidas
por la penicilinasa de los estafilococos, y de bacilos Gram -, que también
producen
esta enzima.
- Bencilpenicilina
o penicilina
G (sales sódicas o potásicas)
-
Benzilpenicilina Procaína
(Despacilina).
-
Benzilpenicilina Benzatina
(Benzetacil L.A.)(Pendiben)
ÁCIDO RESISTENTES (uso oral)
- Fenoximetilpenicilina o
Penicilina V
(Cliacil)
- Fenoxietilpenicilina o Fene-
ticilina
Azidocilina
(Astracilina)
-1) GRUPO PENICILINAS PENICILI-
NASA- RESISTENTE
Son penicilinas semisintéticas, resistentes
a la acción a la penicilinasa de los estafilococos. Su
indicación más importante, es
por ende, en infecciones producidas por
estafilococos productores de penicilinasas
. Poseen menor potencia antibiótica que la
penicilina G, en cepas sensibles
- Meticilina (Penaureus).Uso
parenteral
-
Oxacilina (Resistopen)
-
Cloxacilina
-
Dicloxacilina (Soldak)
- Nafcilina
3) GRUPO PENICILINAS DE ESPECTRO
AMPLIADO
Son penicilinas semisintéticas, son activas contra
bacilos Gram-, del tipo de H.
influenzae, E. coli, Proteus mirabilis, y especies de
Neisseria, también actúan contra cocos Gram+ y Gram-, y bacilos
Gram+. Son inactivadas por la penicilinasa, son
penicilinas de espectro ampliado y de usos especiales .
- Ampicilina (Trifacilina).
- Ampicilina Benzatínica
- Hetacilina (Versapen ).
- Metampicilina (Ocelina)
- Amoxicilina (Amoxidal).
- Pivampicilina
- Bacampicilina
A las siguientes penicilinas, se las llama
también de espectro dirigido, debido a
que la carbenicilina y ticarcilina son especialmente
activas contra Pseudomonas,
Proteus y Enterobacter.
La mezlocilina y piperacilina deben reservarse para
infecciones causadas por
muchas especies de Klebsiella, Enterobacter y
Pseudomonas.
MECANISMO DE ACCIÓN DE PENICILINAS
Las penicilinas actúan interfiriendo la síntesis de la
pared bacteriana. Son
BACTERICIDAS, en las dosis adecuadas
y bacteriostáticas en bajas concentraciones.
En los cultivos de bacterias pasan por
cuatro fases:
1) Fase de retardo
2) Fase de crecimiento logarítmico
3) Fase estacionaria
4) Fase de declinación
Cefalosporinas
CEFALOSPORINAS
Las cefalosporinas son antibióticos betalactámicos, que
fueron descubiertos por
Giuseppe Brotzu, en aguas del mar de Sicilia entre los
años 1945 - 1948. El Cephalosporium acremonium fue la primer
fuente productora de las cefalosporinas.
Es un hongo de abundante crecimiento en
las aguas de la costa de Cerdeña . El
Cephalosporium Salmosynematum, es
también otro hongo importante en la producción de las
cefalosporinas.
Las cefalosporinas naturales producidas
por estos hongos, son las llamadas cefalosporina P; N, y
C. De ellas derivan las
cefalosporinas semisintéticas que se utilizan en
terapéutica.
Las cefalosporinas poseen, en general, las
siguientes características que la diferencian de otros
agentes betalactámicos.
- Poseen un mayor espectro de actividad
que las penicilinas del grupo G. Son activas
tam bién
contra microorganismos Gram ne -
gativos.
- Son antibióticos que en general son más
resistentes a las betalactamasas . Alg unas
cefalosporinas son fuertemente resistentes
a estas enzimas.
- En general, las cefalosporinas poseen
mayores efectos adversos y tóxicos que las
penicilinas.
- Las cefalosporinas, son agentes de un costo
significativamente mayor, en general,
que las p enicilinas.
- Las cefalosporinas son los antibióticos
más comunmente prescriptos en los hospitales,
aproximadamente el 30-50% de los antibióticos prescriptos a pacientes
hospitalizados son cefalosporinas.
QUÍMICA
El núcleo activo de las cefalosporinas es
el ácido 7-aminocefalosporánico, cuya estructura química
es similar al ácido 6-
aminopenicilánico. Poseen un anillo ß -
lactámico, y en vez del anillo pentagonal
de tiazolidona de las penicilinas, tienen un
anillo hexagonal de dihidrotiazina. Las cefamicinas son
agentes cefalosporinas producidas no por hongos telúricos sino por
algunas bacterias de la familia Streptomyces, que poseen
un grupo metoxilo en posición 7 del anillo betalactámico. Los derivados
semisintéticos, se obtienen a partir
de sustituciones que se realizan a partir
de la cadena lateral del anillo betalactámico.
MECANISMO DE ACCIÓN
Las cefalosporinas son antibióticos bactericidas cuyo
mecanismo de acción es
similar al de las penicilinas, interfiriendo en
la tercera etapa de la síntesis y unión de
los péptidoglicanos, componentes esenciales de la pared
bacteriana. Las cefalosporinas atraviesan las membranas y pared
celular en formación, ligándose a las
PBPs (proteína fijadoras de penicilinas),
inhibiendo la acción de las mismas. Estas
proteínas son enzimas transpeptidasas,
carboxipeptidasas, endopeptidasas, que
intervienen en el proceso biosintético de la
pared.
RESISTENCIA BACTERIANA
La resistencia bacteriana a las cefalosporinas, es en
general, menos frecuente que
para las penicilinas. Esta resistencia bacteriana puede
estar relacionada con la incapacidad natural o desarrollada por las
bacterias, para atravesar la pared bacteriana o los
canales (porins) por parte de
las cefalosporinas. Puede también ocurrir
alteraciones en la afinidad de las PBPs
por las cefalosporinas aunque el mecanismo más
importante de la producción de
resistencia bacteriana es la elaboración de
betalactamasas específicas, éstas enzimas producen la
apertura del anillo betalactámico y la pérdida de la actividad antibacteriana.
CLASIFICACIÓN
La clasificación se ha orientado tradicionalmente en
generaciones, basada en la
aparición cronológica. Este es un criterio
relativamente arbitrario, aunque existen diferencias en
lo referente a espectro y capacidad de resistencia a las betalactamasas, por
parte de cefalosporinas de distintas generaciones.
Cefalosporinas de primera generación:
Aparecieron en la década de 60 (1964-
1969)
Vía oral
Þ Cefradina (Velocef).
Þ Cefalexina (Belian)
Þ Cefadroxilo (Cefacar)
Vía parenteral
Þ Cefalotina (keflin)
Þ Cefaloridina (Ceflorin)
Þ Cefapirina (Cefatrexil)
Þ Cefazolina (Cefamicin)
Þ Cefradina (Velocef)
Cefalosporinas de segunda generación: Aparecieron en la
década del 70
(1970-79)
Vía oral
Þ Cefaclor (Cefral)
Þ Cefuroxima (Cefurox)
Þ Cefatrizina (Ceforexan)
Vía parenteral
Þ Cefamandol (Kefadol)
Þ
Cefotetam
Þ
Cefuroxima
Þ
Ceforanida
Þ Cefonicid
Þ Cefmetazole
Cefalosporinas de tercera generación:
Aparecieron en la década del 80 (1980- 89)
Vía oral
Þ Cefixima (Novacef, Vixcef)
Þ Ceftibuten (Cedax)
Vía parenteral
Þ
Cefotaxima (Claforam) (Klebsiella, E.coli,
enterobacterias)
Þ
Ceftriaxona (Acantex). (H. Influenzae,
N.gonorreae)
Þ
Ceftazidima (Fortum)>Antipseudomona
Þ
Ceftizoxima (Ceftix)
Þ
Cefoperazona (Cefobid)>Antipseudom.
Cefamicinas:
Cefoxitina (Mefoxin)
(2da. Generación)
EFECTOS ADVERSOS DE LAS CEFALOSPORINAS
Reacciones de
hipersensibilidad alérgica: Esta tipo de efecto adverso incluye
rash cutáneo, urticarias, edema angioneurótico, fiebre,
eosinofilia, broncospasmo, y
anafilaxia.
Estas reacciones alérgicas son similares
a las de las penicilinas, de tal manera que
existe hipersensibilidad cruzada entre penicilinas y
cefalosporinas, es por eso que
en general, las cefalosporinas, no deben
usarse en pacientes alérgicos a las penicilinas (salvo
reacciones leves). Las cefalosporinas, están especialmente contraindicadas en
pacientes que han sufrido reacciones de hipersensibilidad graves a las
penicilinas o a otras cefalosporinas.
Nefrotoxicidad: Las cefalosporinas, son
agentes potencialmente nefrotóxicos. Estos efectos
ocurren con altas dosis, y son
mas factibles de aparecer en pacientes
con enfermedad renal preexistentes. La
combinación con otros agentes potencialmente
nefrotóxicos, como aminoglucósidos, incrementa la incidencia de este
efecto adverso, la nefrotoxicidad, consiste
principalmente en el desarrollo de necrosis
tubular.
Otros efectos adversos: Como puede
observarse, las cefalosporinas poseen
mayores efectos adversos que las penicilinas. Puede
observarse también la aparición de diarreas, sobre todo por Cefoperazona, en
razón de su mayor excreción
biliar. Colitis seudomembranosa, y reacciones
hematológicas como: leucopenia,
trombocitopenia, y trobocitosis, también
se ha observado disfunción plaquetaria e
hipoprotrombinemia, que puede provocar
potencialmmente hemorragia. la hipoprotrombinemia,
podría deberse a la supresión de la flora bacteriana gastrointestinal,
con inhibición de la síntesis de vitamina K,
o de sus precursores, y dificultad en la
producción de factores de la coagulación (
factor II, VII, IX, X), ante la sospecha de
este efecto colateral debe administrarse
vitamina K parenteral.
USOS TERAPEUTICOS
1- Las cefalosporinas, son importantísimos agentes para
el tratamiento de numerosas infecciones graves, sin embargo,
son utilizados frecuentemente para el tratamiento de
enfermedades virósicas u
otras infecciones banales, para las que están indicadas
otros agentes más específicos y de menor costo.
2- Sobre todo, las de espectro selectivo, o
dirigido, están indicadas en sepsis graves
o infecciones graves a Klebsiellas, Proteus,
Pseudomonas, y otros Gram - o a
Estafilococos, solas o en combinación con
aminoglucósido, especialmente en pacientes debilitados o
inmunocomprometidos.
3- También están indicadas en meningitis
a Gram negativos, o a N. meningitidis,
especialmente las de tercera generación,
que atraviesan más rápidamente las meninges, como
cefotaxima, o ceftriaxona.
4- Otra indicación especial de las
cefalosporinas de tercera generación,
sobre todo ceftriaxona, son las infecciones
a N. gonorreae, productores de
betalactamasas.
5 - Las de segunda y tercera generación,
se utilizan para el tratamiento de infecciones a Gram -,
especialmente las producidas por Enterobacteriáceas, incluyendo
Enterobacterias poco habituales, como Citrobacter y
providencia. La
Ceftazidima , de
tercera generación, es especialmente activa contra P.
aeruginosa.

Paludismo
By : Infectologia 005
paludismo
El paludismo es causado por un parásito
denominado Plasmodium que se transmite a través de la picadura de mosquitos
infectados. En el organismo humano, los parásitos se multiplican en el hígado y
después infectan los glóbulos rojos.
Entre los síntomas del paludismo destacan
la fiebre, las cefaleas y los vómitos, que generalmente aparecen 10 a 15 días después de la
picadura del mosquito. Si no se trata, el paludismo puede poner en peligro la
vida del paciente en poco tiempo, pues altera el aporte de sangre a órganos
vitales. En muchas zonas del mundo los parásitos se han vuelto resistentes a
varios antipalúdicos.
Entre las intervenciones fundamentales
para controlar la malaria se encuentran el tratamiento rápido y eficaz con
combinaciones de medicamentos basadas en la artemisinina, el uso de mosquiteros
impregnados en insecticida por parte de las personas en riesgo y la fumigación
de los espacios cerrados con insecticidas de acción residual, a fin de
controlar los mosquitos vectores.
mari curi #5
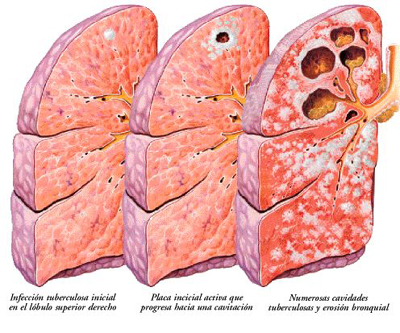
Tuberculosis
By : Infectologia 005
tuberculosis
La tuberculosis es una enfermedad
infecciosa que suele afectar a los pulmones y es causada por una bacteria
(Mycobacterium tuberculosis). Se transmite de una persona a otra a través de
gotículas generadas en el aparato respiratorio pacientes con enfermedad
pulmonar activa.
La infección por M. tuberculosis suele ser
asintomática en personas sanas, dado que su sistema inmunitario actúa formando
una barrera alrededor de la bacteria. Los síntomas de la tuberculosis pulmonar
activa son tos, a veces con esputo que puede ser sanguinolento, dolor torácico,
debilidad, pérdida de peso, fiebre y sudoración nocturna. La tuberculosis se
puede tratar mediante la administración de antibióticos durante seis meses.
grupo marie curi #5
Antibióticos (Equipo 1: Carlos Juan Finlay)
By : Infectologia 005
Es uno de los
grupos más conocidos, pues incluye a las penicilinas y algunos de sus derivados,
las cefalosporinas y otros.
PENICILINA G: es activa contra
un gran número de gérmenes, entre los que se incluye Streptococo grupo A,
Meningococo, Treponema Pallidum, Streptococcus viridans, S. pneumoniae,
Staphylococcus aureus no productor de penicilinasa, Neisseria meningitidis y N.
gonorrhoeae, Clostridium, Actinomyces israeli, y Leptospira.
Sus principales
indicaciones son: farinamigdalitis, neumonías, ciertas variedades de
meningencefalitis, sífilis, blenorragia, leptorpirosis.
Tradicionalmente la
dosificación de la penicilina G se ha seguido haciendo en unidades aunque el
resto de las penicilinas se expresan en mg. La conversión es la siguiente.
1 mg = 1600
Unidades.
* Si disfunción
renal, altas dosis o se administra rápidamente puede producirse toxicidad del
sistema nervioso y aumento de los niveles del potasio en sangre.
PENICILINA V:
(Fenoximetilpenicilina)
PENICILINAS DE 2da GENERACIÓN:
AMPICILLIN:
Mayor rango de
actividad que penicilina G (neumococo, meningococo, gonococo, varios
estreptococos, solo algunos bacilos gram negativos).
Lo inactivan
las betalactamasas.
Ha aparecido
resistencia: salmonella typhi, haemophilus influenzae, neisseria gonorreae,
echerichia coli, salmonellas no tifoideas.
AMOXACILLIN:
·
Espectro idéntico a
ampicillin
·
Absorción intestinal
mucho más eficiente (puede administrarse cada ocho horas)
·
Puede usarse dosis
única en infección del trato urinario no complicada en mujeres.
BACAMPICILLIN:
·
Se hidroliza en vivo a
ampicillin
·
No ventajas sobre
ampicillin o amoxacillin
·
Es más caro
PENICILINAS DE 3RA GENERACIÓN: (CARBENICILINAS DE ESPECTRO
EXTENDIDO)
Activas frente
a la mayoría de los microorganismos resistentes a ampicillin.
VENTAJA: su
espectro extendido frente a bacilos gram negativos, incluyendo pseudomona
aeruginosa, proteus que no son proteus mirabilis y algunos enterobasilos
.
CARBENICILINA = PYOPEN 1 gr
Indicaciones:
Infecciones graves. Infecciones hospitalarias, quemados severos, infecciones de
diferente localización (genitourinaria, abdominal, obstétrica, ósea) por
gérmenes sensibles.
Dosificación.
-20 a 30 gramos/día IV en goteo de 1 hora, cada 4-6 horas.
-La dosis
ponderal es de 400-500mg/kg/día.
-En sepsis
ginecológicas, urinarias, aborto séptico, 4 a 8 gr/día IM o IV.
TICARCILINA: idem. Es dos veces
más activa por gramo que carbenicilina contra pseudomona aeruginosa..
Las Cefalosporinas
Las
cefalosporinas son uno de los grupos de antibióticos más conocidos dentro del
gran grupo de los betalactámicos, y son de los de mayor uso en la actualidad.
Son antibióticos bactericidas que inhiben la síntesis de la pared celular y
tienen baja toxicidad intrínseca. Sus efectos adversos más comunes son el dolor
local si se utilizan por vía intramuscular, el daño renal que pueden provocar,
las reacciones alérgicas y la colitis pseudomembranosa.
Clasificación y espectro de acción
Las
cefalosporinas se clasifican clásicamente en "generaciones", en base
al espectro de actividad para gérmenes grampositivos y gramnegativos. En
términos generales, a medida que evolucionan en generaciones ganan actividad
frente a microorganismos gramnegativos, reduciéndola frente a grampositivos y
también mejoran su comportamiento en relación al principal factor de
resistencia (las betalactamasas), siendo las cefalosporinas de tercera y cuarta
generación más estables que las de primera y segunda, frente a estas enzimas.
Las cefalosporinas de 1ª
generación fueron aprobadas para su uso clínico desde 1973-75. Son las más
activas frente a la mayoría de los cocos grampositivos aerobios, incluyendo S.
aureus meticilinosensible.
Las cefalosporinas de 2ª
generación son utilizadas desde 1979. Tienen menor actividad frente a
Staphylococcus spp. meticilinosensible, pero son más activas frente a algunos
gramnegativos. Su actividad frente a la mayoría de anaerobios es escasa.
Las cefalosporinas de 3ª
generación se utilizan en la práctica médica desde 1980, siendo altamente
activas contra gérmenes gramnegativos. Ceftizoxima, cefotaxime y cefoperazona
son las cefalosporinas de 3ª generación con mayor actividad frente a
Staphylococcus aureus meticilinosensible. Streptococcus pyogenes y S.
pneumoniae de sensibilidad alta o intermedia son sensibles a los agentes de
esta generación. Sólo cefoperazona y ceftazidime son activas frente a
Pseudomonas aeruginosa. Las cefalosporinas de esta generación tienen una
actividad variable frente a anaerobios, siendo cefotaxima y ceftizoxima los más
activos frente a Bacteroides fragilis.
Las cefalosporinas de 4ª
generación son las de más reciente aparición (1992). Tienen un espectro
extendido frente a gramnegativos, grampositivos, siendo su actividad baja
frente a anaerobios. Tienen una actividad mayor que las de 3ª generación frente
a gérmenes grampositivos. Su actividad es similar a las cefalosporinas de 3ª
generación frente a gramnegativos productores de betalactamasas plasmídicas
clásicas (E. coli, P. mirabilis, K. pneumoniae, Salmonella spp.), pero es
superior frente a especies productoras de cefalosporinasas cromosómicas
inducibles o desreprimidas (E. cloacae, S. marcescens, C. freundii) y frente a
P. aeruginosa. También son activas frente a cepas productoras de algunas
betalactamasas de espectro ampliado, pero son hidrolizados por otras. Su
actividad frente a anaerobios es limitada.
MACRÓLIDOS
Los macrólidos
son antibióticos naturales, semisintéticos y sintéticos que ocupan un lugar
destacado en el tratamiento de infecciones causadas por bacterias
intracelulares. Integran este grupo: eritromicina, claritromicina,
azitromicina, espiramicina y roxitromicina.
Origen y estructura química
En 1952, a
partir de Streptomyces erythreus se obtuvo eritromicina, que es el antibiótico
tipo del grupo. A partir de otras especies de Streptomyces se obtuvieron otros
macrólidos.
Los nuevos
macrólidos: roxitromicina, claritromicina y azitromicina son derivados
semisintéticos de la eritromicina, con modificaciones estructurales que mejoran
la penetración tisular y amplían el espectro de actividad.
La estructura
química de todos los macrólidos se compone de un anillo lactónico macrocíclico
unido por un enlace glucosídico a diversos desoxiazúcares aminados.
Se clasifican
según el número de átomos de carbono presentes en el anillo lactónico.
Eritromicina y
claritromicina poseen 14 carbonos en el anillo lactona, mientras que
azitromicina es una mólecula de 15 carbonos, también conocida como aziálido.
Mecanismo de acción
Actúan inhibiendo
la síntesis proteica de los microorganismos sensibles, al unirse
reversiblemente a la subunidad 50S del ribosoma bacteriano. No se unen a
ribosomas de células de mamíferos. Interfieren con la unión de otros
antibióticos como cloranfenicol y clindamicina.
Al igual que
otros antibióticos que inhiben la síntesis proteica son generalmente
bacteriostáticos. Sin embargo pueden ser bactericidas dependiendo del
microorganismo, de las concentraciones del antibiótico y del tiempo de
exposición.
Se concentran
dentro de macrófagos y polimorfonucleares, lo que resulta favorable para el
tratamiento de infecciones producidas por patógenos intracelulares.
Todos los
fármacos de esta familia producen un efecto post-antibiótico prolongado.
No se
recomiendan para infecciones bacteriémicas por sus escasos niveles en sangre.
Mecanismo de resistencia
Diversos
mecanismos de resistencia han sido descritos:
Impermeabilidad de la pared celular:
se observa por ejemplo en enterobacterias y Pseudomonas spp. Azitromicina
penetra mejor la membrana externa de la pared de bacterias gram negativas.
Eflujo o bombeo
activo de la droga al exterior, puede ser de origen plasmídico.
Inactivación de
la droga., mediante enzimas bacterianas que hidrolizan el anillo lactónico.
Descrita en bacilos gramnegativos,
Alteración en el sitio de unión del antibiótico:
El cambio de un solo aminoácido a nivel de la proteína blanco del ribosoma
determina una disminución de la afinidad para eritromicina y a menudo también
para otros macrólidos y lincosaminas Este tipo de resistencia se debe a una
mutación y ha sido demostrado en S. pyogenes, S.aureus y Campylobacter spp. La
resistencia denominada MLS se debe a alteraciones en el RNA y afecta tanto a
macrólidos, lincosamidas y streptograminas. Puede ser constitutiva (toda la
población la expresa) o inducible, se expresa al exponer a las bacterias a
concentraciones subinhibitorias de la droga.
ERITROMICINA
Farmacocinética
Se absorbe bien
por vía digestiva, lo que mejora con el ayuno. Difunde fácilmente hacia la
mayoría de los tejidos. La concentración en líquido ascítico y pleural es de
50% de la alcanzada en plasma. Sin embargo las concentraciones en líquido
sinovial y LCR son escasas en ausencia de inflamación. Atraviesa la barrera
placentaria y está presente en la leche materna donde alcanza concentraciones
que son aproximadamente 50% de la plasmática.
Se excreta en
forma activa por la bilis donde alcanza concentraciones mayores a las
plasmáticas. Aunque sufre reabsorción intestinal se elimina mayoritariamente
por las heces. Entre 2 %- 5% de una dosis oral y entre 15% - 20% de una dosis
i.v. se elimina en forma activa por orina, principalmente por filtración
glomerular.
La vida media
es de 1,4 horas y los niveles en plasma se mantienen hasta 6 horas.
En caso de
insuficiencia renal no es necesario ajustar su posología. No se elimina
significativamente por hemodiálisis ni diálisis peritoneal, por lo cual no es
necesario administrar una dosis adicional.
CLARITROMICINA
Farmacocinética
La
claritromicina es más estable en medio ácido que eritromicina, siendo el
macrólido de mejor absorción digestiva, lo que aumenta la biodisponibilidad
oral, que es de 50%. Cuando se administra con alimentos su absorción aumenta un
25%. Se distribuye bien en tejidos y fluidos corporales. Alcanza
concentraciones tisulares 2 a 20 veces mayores que las séricas. Penetra y se
concentra en los macrófagos alveolares y polimorfonucleares. Altas
concentraciones de claritromicina y azitromicina persisten en el tejido
pulmonar por más de 24 horas luego de la última dosis. Se metaboliza en el
hígado por el sistema del citocromo P450 dando lugar a un metabolito activo: 14
hidroxiclaritromicina.. Treinta a 40% de la dosis oral se excreta por la orina
en situación incambiada o como metabolito activo. El resto se elimina por la
bilis. Su vida media es de 4 a 5 horas.
En pacientes
con insuficiencia renal moderada a severa (clearance de creatinina < 30
ml/min.) la dosis debería disminuirse. No es necesario cambiar la dosis en casos
de insuficiencia hepática moderada si la función renal es normal. En casos de
disfunción hepática severa no se debe usar, por la inadecuada producción del
metabolito activo por parte del hígado.
AZITROMICINA
Farmacocinética
Es más estable
que eritromicina en el medio ácido gástrico. Cuando se administra con alimentos
disminuye su biodisponibilidad. Por eso se aconseja tomarla 1 hora antes o 2
horas después de los alimentos.
Al igual que
claritromicina es lipofílica y tiene excelente distribución. La azitromicina
tiene una penetración tisular lenta, con una vida media larga (más de 60
horas). Alcanza concentraciones tisulares altas y eficaces incluso cuando el
nivel sérico es menor a la CIM de microorganismos susceptibles. También se
concentra en macrófagos y polimorfonucleares. Como su actividad persiste puede
administrarse en ciclos terapéuticos breves de 3 a 5 días.
El fármaco se
elimina principalmente por el intestino en forma incambiada. La eliminación
urinaria de la droga incambiada es menor. Azitromicina difiere de la
claritromicina en que no interactúa con el sistema del citocromo P450.
No es necesario
hacer adaptaciones de las dosis en caso de disfunción renal o hepática.
Espectro de actividad
Es el macrólido
más activo frente a H. influenzae. Es más activo que la eritromicina frente a
especies de Mycoplasma, Chlamydia, Moraxella, Legionella, Neisseria y
Bordetella. Es menos activo que eritromicina frente a gérmenes gram positivos
como especies de Streptococcus y Staphylococcus. S. aureus meticilino-resistente
y S. epidermidis tienden a ser resistentes a azitromicina. Aunque S. pneumoniae
suele ser sensible a los macrólidos, las cepas de sensibilidad disminuida o
resistentes a penicilina es probable que sean resistentes a los macrólidos. La
sensibilidad de S. viridans es variable. Enterococcus spp. es resistente a los
macrólidos.
También es
eficaz contra M. catarrhalis y algunos patógenos entéricos: E. coli, Salmonella
spp., Yersinia enterocolitica y Shigella spp.; a diferencia de eritomicina y claritromicina
que no son activas frente a estos últimos. Es más activo que eritromicina y
claritromicina frente a Campylobacter jejuni, y menos que claritromicina frente
a H. pylori.
In vitro tiene
actividad contra M. hominis, Cryptosporidium y Pneumocystis carinii.
Uso clínico y dosis recomendadas
El uso de
azitromicina está indicado en:
- Infecciones respiratorias: sinusitis,
otitis, exacerbaciones agudas de bronquitis crónica, bronquitis agudas,
neumonías agudas comunitarias leves o moderadas. Es una alternativa para
alérgicos a la penicilina que padecen infecciones causadas por S. pyogenes o S.
agalactiae. Es especialmente eficaz para tratar neumonías por: Mycoplasma, C.
pneumoniae, C. psitacci y Legionella.
- Es útil para tratar enfermedades de transmisión
sexual: causadas por Chlamydia trachomatis, H. ducrey y U. urealitycum. Es
uno de los antibióticos recomendados para tratar infecciones gonocócicas no
complicadas (cervicitis, uretritis, rectitis y faringitis). Otros lo excluyen
de las guías terapéuticas por la mala tolerancia y mayor costo .
- Es eficaz
para tratar infecciones gastrointestinales por Campylobacter spp.
- La
azitromicina puede usarse para tratar infecciones de piel y partes blandas.
- Es un fármaco
prometedor en infecciones menos frecuentes como angiomatosis bacilar,
toxoplasmosis (en combinación con pirimetamina), Cryptosporidium spp.y M.
avium.
La dosis
recomendada es de 500 mg el primer día seguido de 250 mg por 4 días más. También
pueden administrarse 500 mg/d por 3 días. La uretritis no gonocócica puede
tratarse con 1 g. en dosis única.
Efectos adversos
La azitromicina
puede causar intolerancia gastrointestinal similar a la claritromicina.
Ocasionalmente produce cefalea y mareos. También se han observado erupciones,
ictericia colestática y anomalías en las pruebas de función hepática.
ROXITROMICINA
Es estable en
medio ácido y se absorbe bien por vía digestiva. Tiene una biodisponibilidad de
70% y una vida media de 12 horas, lo que permite administrarla 1 o 2 veces
diarias.
Es menos activa
in vitro que la eritromicina frente a la mayoría de los microorganismos, con
excepción de Legionella, ante la que presenta el doble de actividad.
Es una
alternativa para tratar empíricamente las neumonías adquiridas en la comunidad,
ocasionadas por patógenos típicos y atípicos.
La dosis
habitual es de 150 mg administrados 2 veces en el día o 300 mg/día.
ESPIRAMICINA
Se absorbe bien
y la presencia de alimentos no modifica su biodisponibilidad. Tiene una vida
media de 5,5 horas.
Posee mayor
actividad que otros macrólidos frente a T. gondii.
Se usa para la
profilaxis de la transmisión vertical de la toxoplasmosis cuando la madre
adquiere la infección aguda en el curso del embarazo. No cura al feto infectado
pero reduce el riesgo de transmisión a 50%.
Es un
antibiótico de alternativa de otros macrólidos en infecciones comunitarias del
tracto respiratorias inferior.
La dosis es de
3 MUI (1 g.) por v.o., en 3 dosis/día.
Macrólidos
disponibles en nuestro medio
Eritromicina:
estearato de eritromicina en tabletas de 250 mg, etilsuccinato de eritromicina
en comprimidos de 500 mg y granulado.
Claritromicina:
comprimidos de 250 y 500 mg, ampollas de 500 mg y granulado.
Azitromicina:
suspensión y comprimidos de 250 y 500 mg.
Espiramicina:
comprimidos de 3 millones de UI
Roxitromicina:
comprimidos de 100, 150 y 300 mg.